皆さんはDRLsと聞いてピンときますか?
ピンとくる方は、線量管理について結構勉強されていらっしゃるのではないでしょうか。
ICRPによれば、放射線防護の原則は「正当化」「防護の最適化」「線量限度の適用」です。
我々放射線技師は、医療における放射線被ばくの最適化に努めなければなりません。
DRLs2020について放射線技師が最低限知っておくべきことを、僕なりの視点でまとめました。
DRLsとはどういうものか
Diagnostic Reference Levelsの略で、診断参考レベルを意味します。
(以下DRLとします)
sがついていてもいなくても、同じ意味を持つと考えてよいです。
これはJ-RIME(Japan Network for Research and Information on Medical Exposure:医療被ばく研究情報ネットワーク)が関連する学会・協会との連名で発表しております。
DRLは「最新の国内実態調査結果に基づく診断参考レベルの設定」報告として、7つのモ
ダリティについてまとめられています。そして、放射線被ばくの最適化をするのに基準となります。
Japan DRLの作成経緯
ICRPやIAEAなどによれば、DRLを「診断領域の医療放射線防護において最適化のツール」としています。
しかし、かつての日本にDRLと呼べる基準はありませんでした。
そこで、J-RIMEがプラットフォームとなり、2014年、各種関連団体の協力のもと、DRLを作成し始めました。
なので、僕ら世代くらいまでは、そもそも大学でDRLについて教えてもらっていません。自分たちの力で勉強していくしかないということですね。
原本を読んでいただければ分かりますが、謝辞に載っている方々は総じて有名な方ばかりです。
ひとつのプラットフォームのうえで構成団体が共同して、診断線量の定義や調査手法を詳細に検討したのち、大規模な全国調査を実施し、結果を集計・分析し、さらに国内外の専門家のコメントを考慮して委員が討論を重ねて作業を進めた。一連の過程で透明性・客観性を保つように配慮がなされた。
こうして策定されたわが国初の DRL(DRLs 2015)は、国内の放射線防護における最適化推進の標準ツールとして広く認められることとなった。
↓あえて「Japan DRL」と書いた理由
DRLは国または地域ごと、またはローカルに設定される。
これは、機器および手技のプロトコールが国や地域の施設ごとによって異なる可能性があるためである。
DRLの目的と意義
冒頭にも書いた通り、我々放射線技師は医療被ばくにおける線量管理をしなければなりません。
DRLは線量管理の指標となります。
J-RIMEの活動目的は、放射線診療における被ばく線量・リスク評価など医療被ばくに関するデータを収集し、わが国の医療被ばくの実態把握を行うとともに、国際的な動向を踏まえて医療被ばくの適切な防護体制を国内に構築することである。
(中略)
DRLは、他施設より高い線量を用いている施設がそれを自覚し、最適化のプロセスを推進するためのツールである。
ICRPは、DRLを「調査のためのレベルの一種であり、診断とIVRのための患者の医療被ばくにおいて、防護の最適化を助けるツールとして用いられる」と定義している 1)。
当該モダリティに適したDRL量(電離放射線の量を評価する一般的かつ容易に測定または決定される指標)を決定し、線量調査などで得られた DRL 量の分布(75 パーセンタイルなど)を参考にして、DRL 値が定められる。
そして、医療法の改正が大きく影響します。
その後、平成 31(2019)年 3 月 の診療用放射線に係る安全管理体制についての医療法施行規則の改正によって、医療被 ばくの線量管理の中で「関連学会のガイドライン等」の重要なひとつとなったと考えられ、診断 参考レベル 2015 は事実上、法令に取り入れられたと言えるであろう。
こういう動きもあり、メジャーな学会・セミナー・研究会でも頻繁に線量管理について議論がなされているように感じます。
DRL量とは
例えばCTであれば、CTDIvol [mGy]とDLP [mGy・cm]を指します。
これらはCTの電離放射線量を測定する際、一般的に広く用いられている指標ですね。
各モダリティによって指標となるものは異なるので、あえてこういう書き方をしていると考えられます。
ちなみにDRL値は、基準となる値、という意味で捉えて問題ないでしょう。
単位があるとイメージしやすいですね。
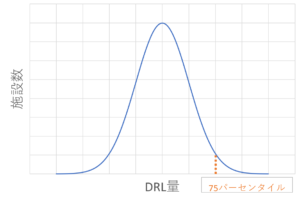
75パーセンタイルとは
いきなり出てきた「75パーセンタイル」という言葉ですが、DRLに解説は載っていません。
パーセンタイルとは統計用語です。
パーセンタイルは「データを小さい順で並べたとき、ある数値がデータの小さい方から見て何%の位置にあるかを表すもの」です。
0パーセンタイルは最小値を、100パーセンタイルは最大値を表します。Nパーセンタイルは、データ全体をN%と100-N%で分割する値です。
DRLは各施設のDRL量を集計しています。
これらを分布図にまとめ、75パーセンタイルを求めます。
イラストを作成しましたので紹介します。
※あくまで75パーセンタイルのイメージ図です。
DRLを超えてはいけない?
DRLは線量管理の指標ですが、DRL値を超えてはいけないのでしょうか?
答えは否です。
このDRLの意義として最も強調すべき点は、線量限度ではないということ、そして診療行為の是非を分ける境界ではないということである 1)。
線量限度は、超えてはならない線量であるが、DRLは、臨床的な必要性があれば超過してもよい 1)。
また、DRL は患者群または検査群に対して用いるものであり、個々の患者や検査の線量が高過ぎるか否かを判断するために用いるものではない。患者の体重や体格により、標準的患者よりも高い線量が必要とされる場合があるからである。
分かりやすい例がIVRでしょうか。
どうしてもアームの角度がきつくなったり透視時間が長くなると、当然被ばく線量は高くなります。特に、体型が大きい患者さんは線量過多になりやすいです。難しい症例なんかも検査時間が長くなりますね。
DRLを気にするあまり、線量を低くし、結果適切な医療が行えないのであれば無意味です。
DRLはあくまで指標であり、そこを超えたからといって問題になりません。
ただし、それを常時超えているのであれば、何かを見直す必要があるかもしれませんね。医療被ばくには線量制限が設けられていませんが、線量が高すぎると不必要な被ばくを招くことになります。
DRL2015と比べてどう変わった?
CT
DRL2015には無かった外傷全身CT線量調査も参考にした上で、DRL値が設定されています。
外傷全身CTは個人的に線量過多になる傾向があると感じています。そして施設ごとにプロトコールが違うことなどもLimitationとして記載されています。
外傷全身CTを撮るのは当直帯の方が多いでしょうから、CTに慣れていない人が撮像していることも考慮しないといけないのかなあ、などと思っています。
逐次近似(応用)再構成法について触れられているのも、この5年間で普及率が高まったからではないでしょうか。
そしてTwitterでもやや物議を醸していた「急性肺血栓塞栓症&深部静脈血栓症」についてもここでは触れたいと思います。
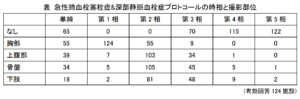
急性肺血栓塞栓症&深部静脈血栓症について、時相ごとに各部位を撮影している施設数を集計した結果は次表の通りで、範囲は様々であったが、検査目的は同一であるので一つの DRLを定めることとした。
124施設のうち単純を撮影しない施設は65施設、造影後の撮影が2相までの施設は70施設あり、いずれも過半数を占めている。単純や3相以降を撮影している施設では、その必要性について再検討する価値があるだろう。
下肢静脈は染まるまでに時間がかかるので、造影後3相は結構主流になりつつあるのではないでしょうか。
胸部のみ単純を撮ることで、肺動脈相の画像とサブトラなんかもできるわけですが、それらをどこまで撮るのかは施設によって異なりそうですね。
標準体格の定義が、症例の集めやすさに配慮した結果、2015 年の 50~60 kg から 50~70 kg に変更となったことに留意されたい。
一般撮影
主にポータブル撮影以外は、DRL値の低下がみられました。
CRに対し、DRの普及率が高まった経緯があるという主旨が書かれています。
マンモグラフィ
マンモグラフィには他のモダリティと大きく違う点が存在します。
それは、DRL値として「PMMA40mmにおける平均乳腺線量は2.4 mGy」を採用している点です。大きく違うというのは、この数値が75パーセンタイルではなく、95パーセンタイルを意味する点です。
線量の最適化が進めば進むほど75パーセンタイルよりも上の数値を使うことが望ましくなる、という典型例です。
DRL2015にはこの平均乳腺線量しか記載がありませんでしたが、今回以下の2点が追加されました。
・臨床データに基づく2Dマンモグラフィ平均乳腺線量 1.4 mGy (75 %)
・臨床データに基づくDBT平均乳腺線量 1.5 mGy (75 %)
この経緯も綴られています。
またICRP Pub.135(2017)2)ではマンモグラフィについてはオペレータの技量まで含めた評価を行うために、臨床における実際の患者の線量データを用いることが推奨されている事より、臨床で撮影した右 MLO 撮影時における 2D マンモグラフィと Digital Breast Tomosynthesis(以下:DBT)の平均乳腺線量を、1施設当たり無作為抽出 50 症例分の中央値を 20~30 施設分収集して解析することとした。
歯科口腔系(パントモ、セファロ、CBCTなど)
DRL2015では「口内法X線撮影」のみでしたが、「パノラマX線撮影」「歯科用コーンビームCT」の項目が増えました。
パノラマX線撮影では、英国と比較して「装置や受像体の技術進歩が患者線量の低減や患者防護の最適化に充分役立てられていない」ことが推察されるようです。
CBCTについても同様、英国と比較しその値は高く、撮影条件が適切であるか見直していく必要があると記載されています。
IVR
DRLs2020では、装置へ表示される患者照射基準点線量(Ka,r)[mGy]ならびに面積空気カーマ積算値(PKA)[Gy・cm2]を新たに DRL 量として採用した。
これは、手技中の術者にリアルタイムで提示できる量であること、術者の意向に影響を受ける透視時間や撮影回数など患者被ばくの臨床的因子を加味していること、最終的な患者被ばく線量を反映した量であり防護の最適化に有用であることが主な理由である3)。
日本血管撮影・インターベンション専門診療放射線技師認定試験や更新の際に、申請書類として、ファントムを用いた装置の基準透視線量率を集計したようです。
これは一見ナイスアイデアですが、こういった人達がいない一般的な施設の方が、線量率が高くなるだろうという見解を示しています。
当然意識も違うでしょうからね。なのでDRL値としての採用は見送っているようです。
診断透視
DRL2015に無かったモダリティです。
線量評価は、装置に表示される面積空気カーマ積算値および基準空気カーマで行った。
現在、国内で稼働している透視装置のうち、線量表示ができるのは約 40 %であることから、透視時間と撮影回数もDRL値とした。
IVRと違い、透視時間と撮影回数もDRL値としているのがポイントです。
核医学
DRL2015に対し、調査対象に新薬を加え、製造中止になった薬剤を除外したようです。
SPECT/CT、PET/CTのCTに関する線量も項目に加えられています。
DRL を下回るということが、必ずしも最適化された線量レベルで検査を実施していることを示しているわけではない。
National DRL 値の設定に用いた線量分布の中央値(50 パーセンタイル)を利用することで、追加の改善が得られる場合があるという ICRP のスタンスに従い、50 パーセンタイル値を併記した。この 50 パーセンタイル値は、追加の最適化の実施、各施設における線量の全国分布の中での現状の把握、および CT における撮影条件の再検討等に利用するものである。
DRL値を下回る=線量が最適化されている、とは限らないというのはごもっともな意見ですよね。
僕はよくTwitterで「診断に有用な画像を提出することが大事」なんて言っているわけですが、DRL値を下回っていても診断に有用な画像でなければ意味はありません。
おわりに
僕自身、線量管理については勉強中の身です。
今後も学会等では盛んに議論がなされる分野でもあると思いますので、しっかり勉強していきたいと考えています。
この記事を読んでDRLに対する理解が少しでも深まった方がいれば幸いです。